Evaluación funcional de la unión esófago gástrica por impedancia planimetrica antes y después de gastrectomia vertical en manga como factor predictor de enfermedad de reflujo gastro esofágico “de novo”. Comunicación preliminar
Resumen
Introducción: La gastrectomía vertical en manga (MG) consiste en resecar el fundus y la curva mayor del estómago preservando la curvatura menor en forma tubular. Estudios reportan aumento de riesgo de enfermedad por reflujo gastro esofágico (ERGE) “de novo” en pacientes con MG por la eliminación del fundus gástrico, pérdida del ángulo de His, sección de fibras musculares en cincha. Yehoshua demostró disminución de distensibilidad e incremento de presión intra gástrica (PIG) después de MG. Pandolfino expuso que la distensibilidad de la unión esófago gástrica (UEG) es indicador del grado de apertura de la misma aumentando la tendencia al reflujo. Objetivos: Evaluar los cambios anatómicos y funcionales de presión y distensibilidad de la UEG mediante impedancia planimétrica (EndoFLIP ®) involucrados en la aparición de reflujo gastroesofágico. Se hipotetizó que los eventos de reflujo ocurren por disminución temporal de la zona de alta presión a nivel de la UEG con aumento del gradiente de presión en sentido gastro esofágico por incremento de la PIG del reservorio y de la distensibilidad de la UEG en presencia de tono normal de la UEG. Pacientes y Métodos: Estudio prospectivo, experimental de cohorte con 23 pacientes sometidos a MG de acuerdo a los criterios establecidos por la ISGC. Fueron excluidos los pacientes con diagnóstico de ERGE y hernia hiatal (HH); y a los incluidos se les realizó gastroscopia y Manometría esofágica de alta resolución (MAR) preoperatoria. Durante la cirugía se midió presión y distensibilidad de la UEG con el sistema EndoFLIP ® en 2 momentos: al estabilizarse el neumoperitoneo y una vez finalizada la gastrectomía, incluyendo la medición de presión y distensibilidad del reservorio gástrico. Resultados: Se evaluaron 23 pacientes, 16 mujeres, edad promedio: 44 años (29-67). Promedio de Índice de masa corporal (IMC) 39.14 kg/m2. (31.2 - 45). La medición inicial expuso presión del EEI de 32.6 mmHg, y distensibilidad 11.69 mm2/mmHg. La segunda medición mostró presión de 35.8 mmHg y distensibilidad de 15.19 mm2/mmHg. La medición del reservorio gástrico registró presión de 38.9 mm2/mmHg). La prueba de t de Student pareada encontró diferencias significativas en las presiones y distensibilidades post operatorias (p= 0.0357) y (p< 0.0001) respectivamente. Cuando estos valores se correlacionaron con el IMC se observó que los pacientes con menor IMC aumentaron la presión luego de la MG y los pacientes con mayor IMC reportaron el fenómeno inverso, las distensibilidades mostraron muy poca variación antes y después de la MG, por lo cual no hubo asociación entre éstas y el IMC. Conclusión: Existe una relación positiva y media entre las variables con significación estadística (p<0.05), a un nivel de confianza de 95%, diferente a cero, determinando que los factores implicados en la génesis del ERGE posterior a MG están condicionados a una importante elevación de la presión del reservorio gástrico y aumento de distensibilidad de la UEG.
Palabras clave
Texto completo:
PDFReferencias
Baltasar A, Serra C, Perez N, et al. Laparoscopic sleeve gastrectomy: a multipurpose bariatric operation. Obes Surg. 2005;15:1124–1128.
Melissas, J, Levsenti A, Klinaki I, Perisinakis K, Koukouraki S, de Bree E, Karkavitsas, N. Alterations of Global Gastrointestinal Motility After Sleeve Gastrectomy A Prospective Study. Ann Surg. 2012; 1–7.
Del Genio G, Tolone S, del Genio F, et al. Prospective assessment of patient selection for antireflux surgery by combined multichannel intraluminal impedance pH monitoring. J Gastrointest Surg. 2008;12(9):1491–6.
Howard D, Caban AM, Cendan JC, Ben-David K. Gastroesophageal reflux after sleeve gastrectomy in morbidly obese patients. Surgery for Obesity and Related Diseases. 2011; 7(6):709-713.
Himpens, J. Dobbeleir J, Peeters, G. Long-term results of laparoscopic sleeve gastrectomy for obesity. Annals of Surgery. 2010; 252(2): 319-324.doi: 10.1097/SLA.0b0 13e3181e90b31
Braghetto I, Lanzarini E, Korn O, Valladares H, Molina JC, Henriquez A. Manometric changes of the lower esophageal sphincter after sleeve gastrectomy in obese patients. Obesity Surgery. 2010; 20(3): 357-362.
Sharon Chiu, Daniel W. Birch, Xinzhe Shi, Arya M. Sharma, Shahzeer Karmali. “ Effect of sleeve gastrectomy on gastroesophageal reflux disease: a systematic review. “Surgery for Obesity and Related Diseases. 2011;7: 510–515
Carter P, LeBlanc K, Hausmann M, Kleinpester K, deBarros S, Jones S “Association between gastro esophageal reflux disease and laparoscopic sleeve gastrectomy. Surgery for obesity and related diseases. 2011;7(5): 569-572.
Himpens J, Dapri G, Cadiere GB. A prospective randomized study between laparoscopic gastric banding and laparoscopic isolated sleeve gastrectomy: results after 1 and 3 years. Obes Surg. 2006;16: 1450–6
Melissas J, Koukouraki S, Askoxylakis J. Sleeve gastrectomy: a restrictive procedure? Obes Surg. 2007; 17:57– 62
Omana JJ, Nguyen SQ, Herron D, Kini S. Comparison of comorbidity resolution and improvement between laparoscopic sleeve gastrectomy and laparoscopic adjustable gastric banding. Surg Endosc Epub. 2010.
Weiner RA, Weiner S, Pomhoff I, Jacobi C, Makarewicz W, Weigand G. Laparoscopic sleeve gastrectomy—influence of sleeve size and resected gastric volume. Obes Surg. 2007;17:1297–305.
Laffin M, Chau J, Gill R, Birch D, Karmal S. Sleeve Gastrectomy and Gastroesophageal Reflux Disease “Review Article. Journal of Obesity. 2013.
Arias E, Martinez PR, V. Ka Ming Li, S. Szomstein, Rosenthal JR. Mid-term follow-up after sleeve gastrectomy as a final approach for morbid obesity. Obesity Surgery. 2009;19(5): 544–548.
Braghetto I, Csendes A, Lanzarini E, Papapietro K, C´arcamo C, Molina JC. Is laparoscopic sleeve gastrectomy an acceptable primary bariatric procedure in obese patients? Early and 5-year post operative results. Surgical Laparoscopy Endoscopy & Percutaneous Techniques. 2012;22(6): 479–486.
Nocca D, Krawczykowsky D, Bomans B et al. A prospective multicenter study of 163 sleeve gastrectomies: results at 1 and 2 years. Obesity Surgery. 2008; 18(5): 560–565.
Hamoui N, Anthone GJ, Kaufman HS, Crookes PF. Sleeve gastrectomy in the high-risk patient. Obes Surg. 2006;16:1445–1449.
Yehoshua RT, Eidelman LA, Stein M et al. Laparoscopic Sleeve gastrectomy—volume and pressure assessment. Obesity Surgery. 2008; 18(9):1083-1088.
McMahon BP, Frokaer JB, Drewes AM, Gregersen H. A new measurement of oesophago-gastric junction competence. Neurogastroenterol Motil. 2004;16:543–546.
Rosenthal JR et al International Sleeve Gastrectomy Expert Panel Consensus Statement: best practice guidelines based on experience of 12,000 cases. Surgery for Obesity and Related Diseases. 2012; 8: 8–19
Bredenoord AJ, Fox M, Kahrilas PJ, Pandolfino J, Schwizer W, Smout AJP. Chicago Classification criteria of esophageal motility disorders defined in high resolution esophageal esophageal pressure topography (EPT). Neurogastroenterol Motil 2012; 24(1): 57–65.
Kahrilas PJ. Approaches to the diagnosis and grading of hiatal hernia. Best Prac Res Clin Gastroenterol 2008; 22(4):001-010
Gyawall CP, Bredenoord AJ, Conklin JL, Fox M, Pandolfino JE, Peters JH, Roman S, Staiano A, Vaezi MF. Evaluation of esophageal motor function in clinical practice. Neurogastroenterol Motil. 2013; 25: 99-133
Stoikes, J Drapekin, v Kushmir, A Shaker, L Michael Brunt, CP Gyawali. The Value of multiple rapid swallows during preoperative esophageal manometry before laparoscopic anireflux surgery. Surg Endos. 2012; 26:3401-3407.
Savarino E, Giachino M, Savarino V. Dysmotility and reflux disease. Curr Opin Otolaryngol Head Neck Surg. 2013; 21: 548-556
Daum C, Sweis R, Kaufman E, Fuellemann A, Anggiansa A, Fried M, Fox M. Failure to respond to physiologic challenge characterizes esophageal motility in erosive gastro esophageal reflux disease. Neurogastroenterol Motil. 2011;23(6). doi: 10.1111/j.1365-2982.2011.01669.x. Epub 2011 Jan 28.
McMahon B et al. The functional lumen imaging probe (FLIP) for evaluation of the esophagogastric junction. Gastrointest liver phisiol. 2006; 292: 377-384.
Kwiatek M, Pandolfino JE, Hiranoand I, Kahrilas P. Esophagogastric junction distensibility assessed with and endoscopic functional luminal imaging probe (EndoFLIP). Gastrointestinal Endoscopy 2010; 72: 272-278
Pandolfino JE, Shi G, Curry J, Joehl RJ, Brasseur JG, Kahrilas PJ. Esophagogastric junction Distensibility: a factor contributing to sphincter incompetence. Am J Physiol Gastrointest Liver Physiol 282: G1052-1058, 2002.
Kahrilas PJ, Shi G, Manka M, Joehl RJ. Increased frequency of transient lower esophageal sphincter relaxation induced by gastric distention in reflux patients with hiatal hernia. Gastroenterology. 2000; 118: 688–695.
Scheffer RC, Gooszen HG, Hebbard GS, Samsom M. The role of transsphincteric pressure and proximal gastric volume in acid reflux before and after fundoplication. Gastroenterology. 2005; 129: 1900–1909.
Pandolfino JE, Shi G, Trueworthy B and Kahrilas PJ. Esophagogastric junction opening during relaxation distinguishes non hernia reflux patients, hernia patients, and normal subjects. Gastroenterology. 2003; 125: 1018-1024.
Ghosh S, Kahrilas PJ, Brasseur JG. Liquid in the gastroesophageal segment promotes reflux, but compliance does not: a mathematical modeling study. Am J Physiol Gastrointest Liver Physiol. 2008; 295: G920–G933.
DOI: http://dx.doi.org/10.61155/gen.v69i4.35
IMÁGENES GEN
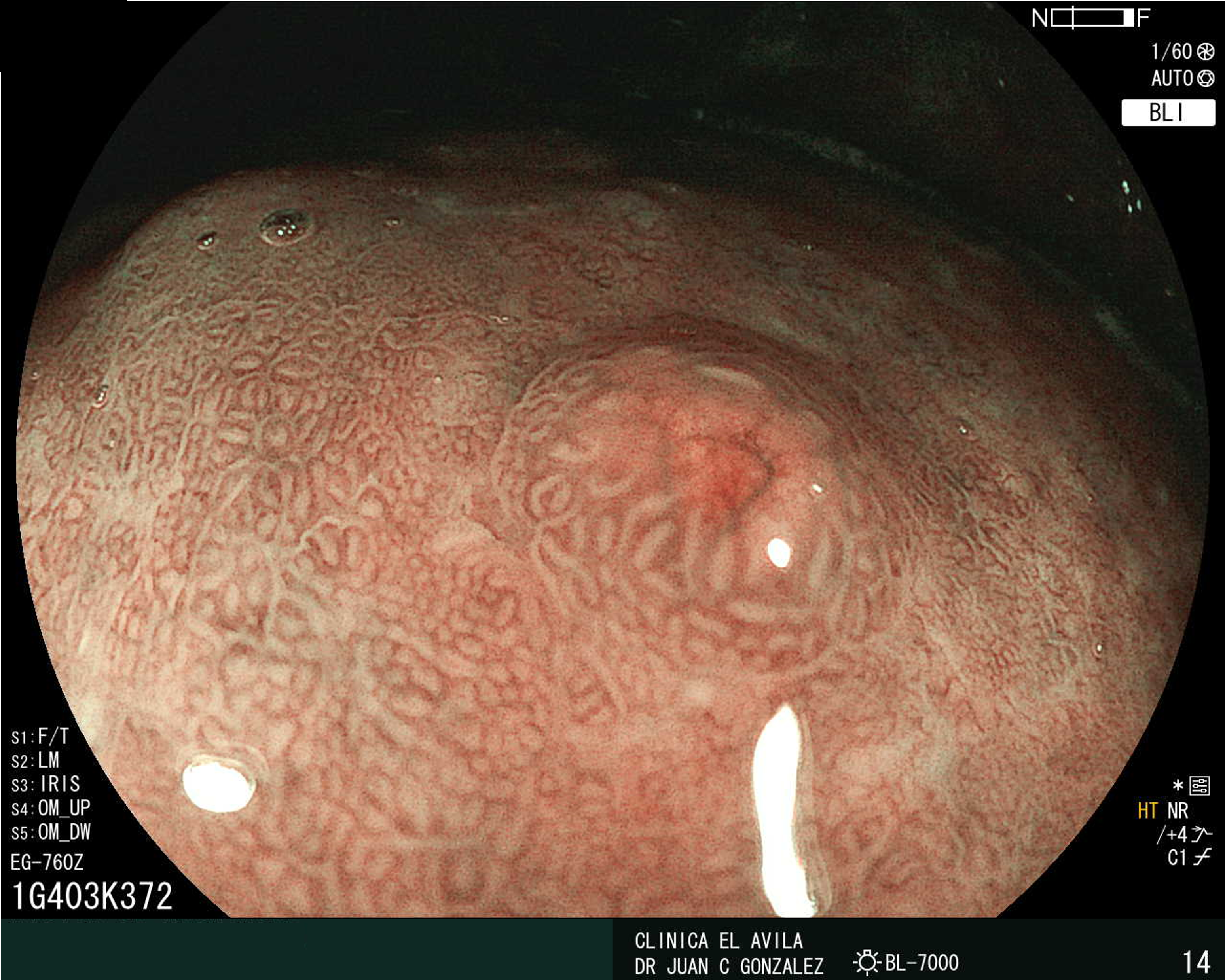
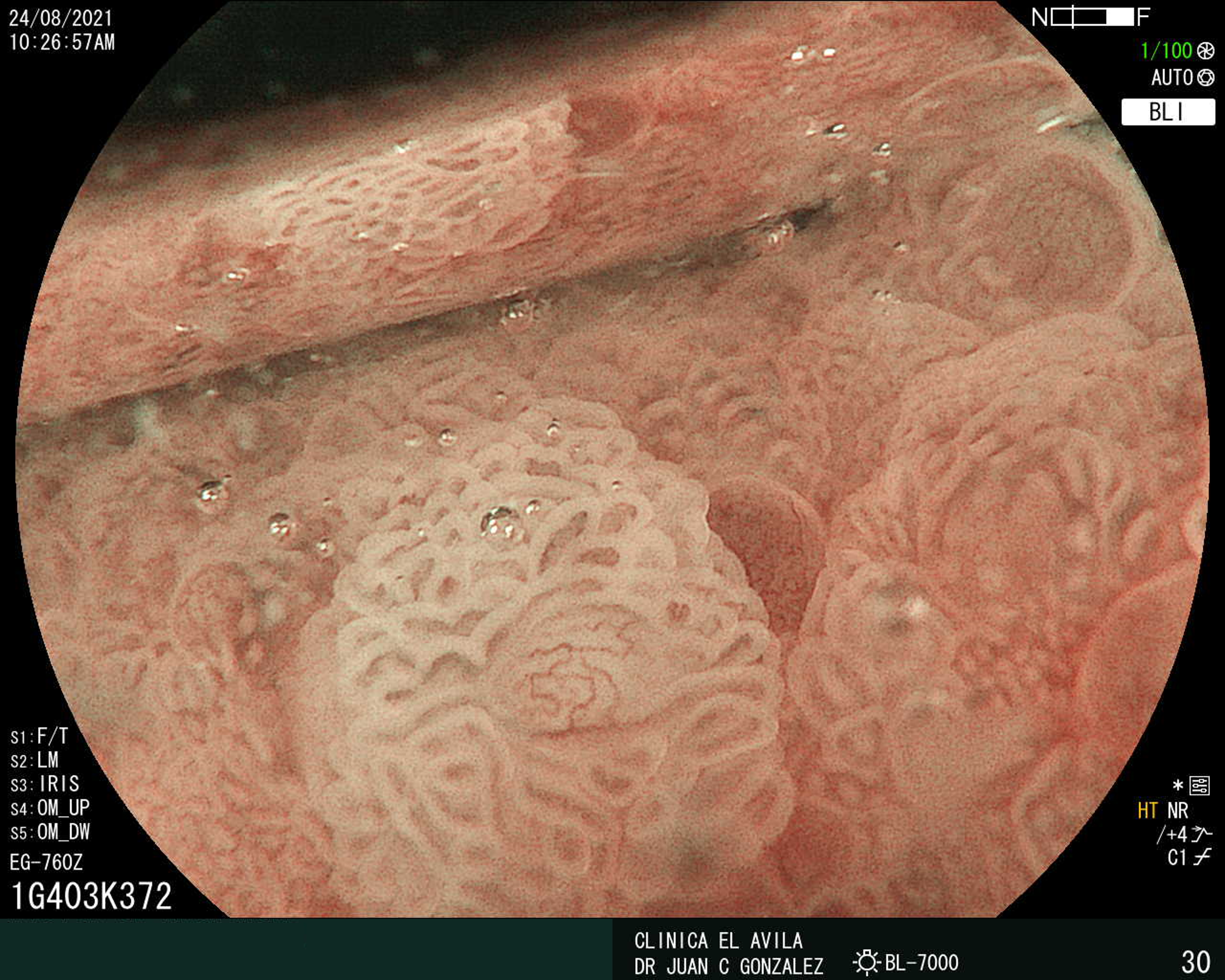
| Figura 1. Tumor Neuroendocrino Gástrico | Figura 2. Hiperplasia de Células Neuroendocrinas en estómago |
 |  |
 |  |  |
ISSN: 0016-3503 e-ISSN: 2477-975X